Петросян К.А., Абраамян Д.О., Антонян П.А., Катаян Ш.О., Хачатрян З.Р.
Кафедра пластической и реконструктивной хирургии, Национальный институт здравоохранения им. акад. С.Х. Авдалбекяна, Ереван, Армения
АБСТРАКТ
В нестандартных клинических ситуациях контурной пластической хирургии голени для оптимизации результатов реконструктивных операций необходима объективная оценка текущей ситуации и сравнительный анализ преимуществ и недостатков различных методов закрытия дефектов. Мы сообщаем о клиническом случае деформации голени после осложненной контурной пластики, которая была исправлена путем свободной аутотрансплантации торакодорзального кожно-мышечного лоскута. Выбор оптимального, даже нестандартного и неординарного метода хирургического вмешательства определяется в каждом конкретном случае анатомо-морфометрическими особенностями реципиентной и донорской зон, формой, глубиной и размером поражения, результатами предыдущих операций и невозможностью применения традиционных методов пластической хирургии.
Ключевые слова: контурная пластика, нижняя конечность, голень, аутотрансплантация, торакодорзальный лоскут
DOI:10.54235/27382737-2021.1.1-57.
ВВЕДЕНИЕ
В силу больших эстетических претензий к форме женских ног, наличие даже небольших искривлений нижних конечностей, особенно у лиц молодого возраста, может стать причиной социальной и социально-психологической дезориентации, дискомфорта. Форма и диаметр голеней на фоне отсутствия костных изменений зависят от объема и степени развития мышц и подкожной жировой клетчатки голени, недостаточное развитие которых как врожденного, так и приобретенного характера, может стать причиной переживаний, отрицательно влияющих на качество жизни многих женщин. В связи с этим число женщин, прибегающих к коррекции объема и контуров нижних конечностей постоянно возрастает [1-5].
В литературе имеется понятие о среднестатистической форме нижних конечностей. Контур голени определяется развитием камбаловидной и икроножной мышц, длиной и пространственной ориентацией костного остова, распределением подкожной жировой клетчатки. В норме у женщин при полностью приведенных нижних конечностях и их равномерной нагрузке медиальные поверхности ног соприкасаются в 4-х участках: середина бедра, область коленных суставов, икроножные мышцы и медиальные лодыжки. Незначительные отклонения от вышеуказанных стандартов линий приводят к восприятию недостаточной стройности и красоты ног [6-8].
Предложено много методов для устранения врожденных и приобретенных контурных дефектов и деформаций мягких тканей нижних конечностей с использованием собственных тканей (пластика местными лоскутами, свободная микрохирургическая аутотрансплантация) и пластических материалов, гелевых имплантов, которые объединяются в две большие группы: оболочечные и безоболочечные, отличающиеся техническими характеристиками, внешними данными и способами установки [9,10].
В настоящее время существующие инъекционные материалы можно разделить на три группы: 1. биодеградируемые, т.е. полностью рассасываемые; 2. частично биодеградируемые; 3. небиодеградируемые – нерассасывающиеся [11]. Инъекционная контурная пластика в силу легкости выполнения, атравматичности введения, отсутствия послеоперационных рубцов и достижения быстрого эстетического результата получила широкое распространение для контурной коррекции небольшого объема дефицита мягких тканей и поверхностных рубцовых деформаций голени. В то же время инъекционные методики чреваты высоким риском возникновения осложнений – миграция геля из зоны имплантации, приводящая к неровностям контура голени, трофическим изменениям в подкожно-жировой клетчатке и т.д. [12].
Основные проблемы, которые возникают при контурной пластике нижних конечностей, выполненных инъекционным методом, это в первую очередь осложнения, возникшие в результате хирургической процедуры и осложнения связанные с самим гелем, нарушением инструкций его применения, а также асептическое воспаление мягких тканей, грубый фиброз подкожно-жировой клетчатки, миграция геля из зоны введения, обширная пигментация кожных покровов, рубцовые изменениями мягких тканей. Скопления геля в подкожно-жировой клетчатке могут быть двоякого характера: первый это гелиомы – четко ограниченные от окружающих тканей образования разного размера; второй – в виде инфильтрации гелем подкожно-жировой клетчатки слоистого характера на большом протяжении без сформированной капсулы вокруг геля. Как считают многие исследователи, изучавшие реакцию различных филлеров в области введения, может наблюдаться развитие хронического дерматита и миозита [13].
Все осложнения, возникающие при применении полиакриламидного геля (ПААГ) можно разделить на 2 группы: воспалительные и не связанные с воспалением (миграция геля в прилежащие и отдаленные участки тела, уплотнения, асимметрия) [14-16]. При возникновении осложнений тактика лечения различна и индивидуальна. В соответствии с конкретной проблемой, объем операции может варьировать от простого удаления геля до иссечения фиброзно-некротически измененных прилежащих тканей, фасции и мышц, до использования метода микрохирургической аутотрансплантации тканей для замещения обширных дефектов покровных тканей.
Многие авторы [17-20], проведя анализ отдаленных результатов хирургической увеличивающей контурной пластики нижних конечностей инъекционным методом, указывают на появление асимметрии, наличие деформаций контура, деформирующих рубцов, втяжений и хронического воспаления, при которых полное удаление геля, инфильтрирующего мягкие ткани невозможно, что и создает условия для рецидива и прогрессирования осложнений, приводя к появлению, так называемого, «полиакриламидного синдрома», лечение и коррекция последствий которого представляют огромные трудности, и не рекомендуют использование ПААГ для данной цели. Авторы представленной работы также являются оппонентами использования ПААГ при аугментационной контурной пластике тела, конечностей и считают данную методику порочной и бесперспективной.
Из относительно безопасных методов контурной коррекции голеней в настоящее время наиболее распространены две методики. Это эндопротезирование оболочечными силиконовыми эндопротезами и инъекционное использование аутожира методом липографтинга [5,8,18,20,21]. Эндопротезирование голеней наиболее часто проводится путем внедрения серийно или индивидуально изготовляемых эндопротезов в подфасциальное пространство икроножных мышц. Первые твердые силиконовые эндопротезы, ввиду частых травматических разрывов и повреждений были заменены на протезы из силиконовой резины с гелевым наполнителем. В дальнейшем были предложены силиконовые эндопротезы веретенообразной формы, симметричного или асимметричного контура, наполненные когезивным гелем. Ранние послеоперационные осложнения эндопротезирования голеней, чаще всего, могут проявляться в виде сером, гематом и инфекционных проблем. На более поздних сроках, чаще наблюдаются дислокации, асимметрии, капсулярные контрактуры и разрывы эндопротезов [15,21-24].
Вместе с этим имеется определенный процент неудовлетворительных результатов, являющихся источником отрицательных проявлений не только в эстетическом и психоэмоциональном, но и в функциональном аспекте. Неудовлетворительные результаты могут объясняться также и нестандартностью ситуаций, возникших после всевозможных врожденных и приобретенных заболеваний, различных травм, неоднократных реконструктивно-восстановительных, онкологических операций, ожогов, осложнений после эстетических операций.
Понимание анатомо-физиологических и функциональных особенностей реципиентных и донорских зон, индивидуальный клинический анализ и применение высоких технологий (свободной микрохирургической аутотрансплантации тканей и их комплексов) позволяют в каждом конкретном нестандартном клиническом случае выбрать необходимую тактику хирургического лечения в зависимости от поставленной задачи.
В нашей практике для замещения дефектов покровных тканей нижних конечностей наиболее часто применяемым свободным лоскутом является кожно-мышечный реваскуляризуемый и реиннервируемый торакодорзальный лоскут (ТДЛ) на основе широчайшей мышцы спины (благодаря своим морфометрическим характеристикам, простоте забора и т.д.). Однако, несмотря на широкое использование ТДЛ, при его использовании нередко наблюдаются осложнения, которые связаны с недостаточным знанием анатомии и особенностей кровоснабжения данной зоны, или с техническими погрешностями [18,24-27]. Выбор метода реконструкции всегда должен быть в балансе между навыками, потенциалом хирурга, исходными параметрами и критериями пациента.
Ниже представляем клинический случай лечения пациентки после “эстетической контурной пластики голеней” путем введения вазелинового геля, выполненного в другом лечебном учреждении.
В клинику обратилась пациентка 30 лет с жалобами на деформацию обеих голеней, доставляющую ей функциональный и эстетический дискомфорт, боли и наличие постоянной субфебрильной температуры. Из анамнеза выяснилось, что 10 лет назад с целью эстетической коррекции контуров голеней ей ввели инъекционным методом какое-то инородное вещество. В послеоперационном периоде, в связи с деформацией и изменением нормального контура голеней, больная неоднократно получала консервативное лечение, которое оказалось безрезультатным. Через несколько лет было проведено оперативное вмешательство с попыткой удаления части введенного инородного тела (предположительно вазелинового масла). Через год после этого, в другом лечебном учреждении, было произведено иссечение фиброзно-рубцово измененных участков на правой голени и закрытие дефекта свободным реваскуляризованным ТДЛ. При поступлении во время клинического осмотра контуры голеней деформированы, рубцово изменены, цвет кожных покровов темно-розовый, местами с вишневым оттенком, имеются очаги хронического воспаления, трофического расстройства, гиперпигментации, при пальпации определяется уплотнение и несмещаемость подлежащих мягких тканей (Рис. 1).
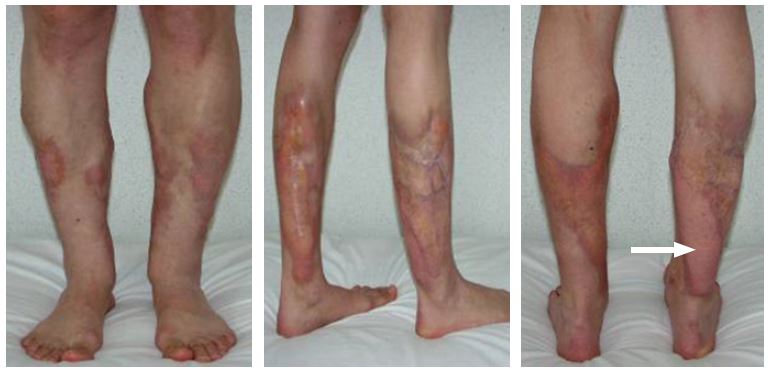
Рис. 1. Вид голеней до операции (спереди, справа и сзади). Стрелкой показан ранее пересаженный свободный реваскуляризуемый аутотрансплантат (ТДЛ) на правую голень.
Установленный диагноз: Прогрессирующий циркулярный фиброз обеих голеней.
Ультразвуковое исследование выявило в утолщенной подкожно-жировой клетчатке мелкие анэхогенные включения диаметром до 0,4 см, некоторые с плотной капсулой. По данным допплерографии на уровне средней трети голени локация передней большеберцовой артерии затруднена, стенки сосудов уплотнены. Пункционная биопсия выявила участки гиалиноза, очаги кальциноза, а также участки воспалительной инфильтрации с наличием отдельных гранулем, напоминающих инородное тело.
Состояние левой ноги расценено как ситуация близкая к странгуляционной ишемии конечности. Было решено выполнить операцию по тотальному удалению всех фиброзно-измененных мягких тканей левой голени с одномоментным контурным замещением полученного дефекта кожно-мышечным реваскуляризируемым ТДЛ. План операции был представлен пациентке, и было получено ее письменное согласие. Операция была выполнена под общим эндотрахеальным обезболиванием. Согласно предоперационной разметке, было произведено иссечение нежизнеспособных, рубцовых и фиброзно-измененных участков тканей и удаление инородного тела (Рис. 2).
Было произведено пластическое замещение образовавшегося дефекта сложным кожно-мышечным свободным ТДЛ, конгруэнтной дефекту формы длиной более 25 см (Рис. 3). Реципиентными сосудами послужили задние большеберцовые сосуды, тип анастомозирования сосудов «конец-в бок» (Рис. 4).
Ранний и поздний послеоперационные периоды протекали гладко, без особенностей, раны зажили первичным натяжением, швы были сняты на 10-12-е сутки после операции. Проводилась стандартная антибактериальная, противовоспалительная, антиагрегантная и обезболивающая терапия.
В результате проведенной операции были восстановлены анатомические контуры голени во всех проекциях, с хорошим ранним функциональным и эстетическим результатом (Рис. 5).
Гистохимическое исследование препарата показало, что удаленное парафиноподобное инородное вещество относилось к парафиновым углеводам.
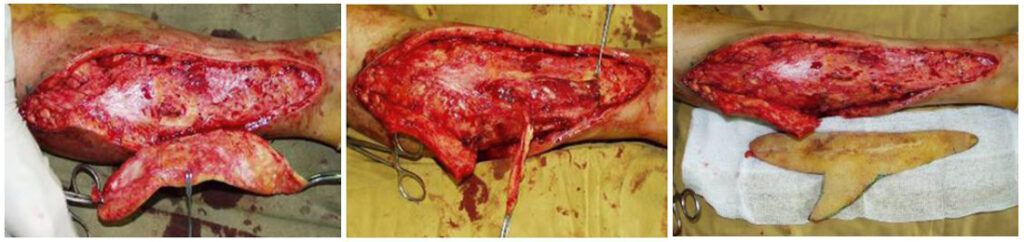
Рис. 2. Этапы операции, удаление инородных тел и иссечение нежизнеспособных тканей голени.
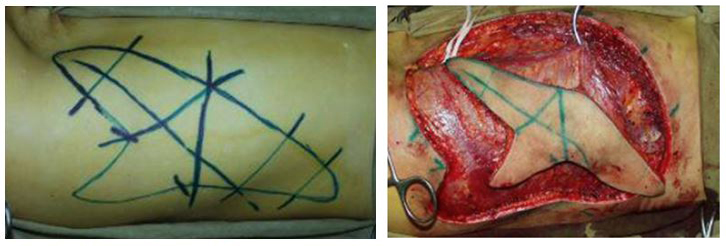
Рис. 3. Разметка и выкраивание свободного кожно-мышечного ТДЛ (с правой боковой половины грудной клетки).
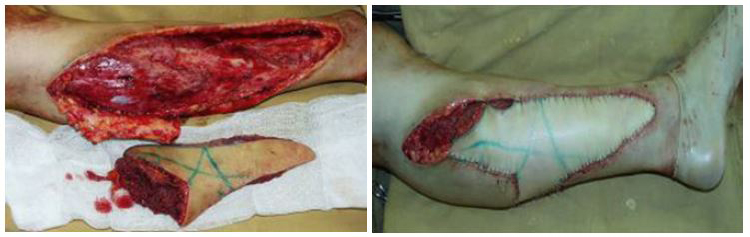
Рис. 4. Этапы фиксации лоскута в реципиентном ложе.
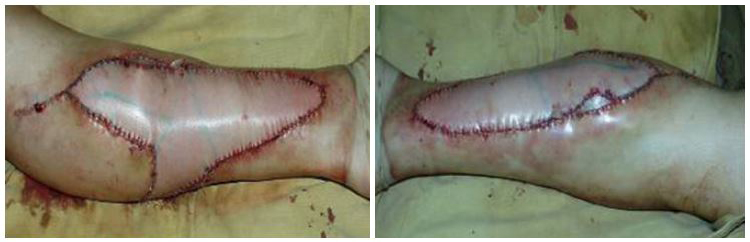
Рис. 5. Окончательный вид нижней конечности после наложения кожных швов и пуска кровотока.
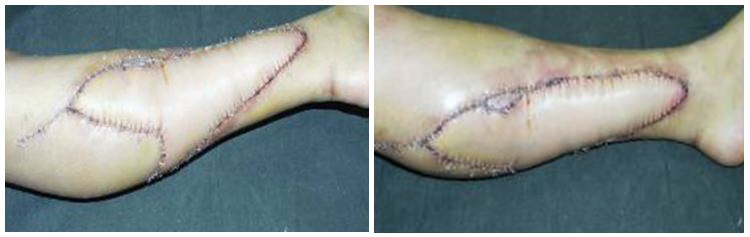
Рис. 6. Состояние на 7-ые сутки после операции, полное приживление лоскута.
ВЫВОДЫ
Таким образом, при нестандартных клинических ситуациях, возникших в результате контурной пластики голеней в частности, для оптимизации результатов реконструктивных операций необходима объективная оценка создавшейся ситуации, сравнительный анализ преимуществ и недостатков различных методов пластических закрытий дефектов и выбора наиболее оптимального, даже нестандартного и неординарного метода хирургического вмешательства, предопределенного в каждом конкретном клиническом случае анатомо-морфометрическими особенностями реципиентной и донорской области, формой, глубиной и площадью поражения, результатами предшествующих операций и невозможностью применения традиционных методов пластической хирургии, а при необходимости вовлечения в процесс лечения врачей смежных специальностей.
БИБЛИОГРАФИЧЕСКИЙ СПИСОК
- Адамян А.А., Суламанидзе М.А., Ромашов Ю.В., Николаева-Федорова А.В., Аджиева З.А. Результаты коррекции дефектов мягких тканей полиакриламидным гелем. Анналы пластической, реконструктивной и эстетической хирургии. 2004;1:23-31.
- Миланов Н.О., Адамян Р.Т., Сидоренков Д.А., Липский К.Б., Донченко Е.Б. Хирургическое лечение деформаций голени с помощью силиконовых протезов. Анналы пласт., реконстр. и эстет. хир. 2002;2:53-61.
- Сидоренков Д.А., Краюшкин И.А., Отдаленные результаты увеличивающей контурной пластики нижних конечностей. Анналы пласт., реконстр. и эстет. хир. 2013;4:26-33.
- Erol O.O., Gürlek A., Agaoglu G. Calf augmentation with autologous tissue injection. Plast Reconstr Surg. 2008;121(6):2127-2133.
- Gutstein R.A. Augmentation of the lower leg: a new combined calf-tibial implant. Plast Reconstr Surg. 2006;117(3):817-827.
- Адамян А.А., Ромашов Ю.В., Аджиева З.А., Султанова Н.О. Хирургическая коррекция деформаций мягких тканей нижних конечностей. Анналы пласт., реконстр. и эстет. хир. 2006;1:30-39.
- Сидоренков Д.А. Эстетическая контурная пластика голеней. Анналы пласт., реконстр. и эстет. хир. 2004;4:146.
- Szalay L. Esthetic correction of lower leg asymmetries, calf augmentation-plasty. Zeitschrift fur Orthopadie und ihre Grenzgebiete. 1987;125(1):73-76.
- Миланов Н.О., Адамян Р.Т., Сидоренков Д.А., Липский К.Б. Хирургическое лечение деформаций голени с помощью силиконовых эндопротезов. Анналы пласт., реконстр. и эстет. хир. 2001;2:53-61.
- Сидоренков Д.А., Краюшкин И.А., Стивенс Ч.П., Увеличивающая контурная пластика нижних конечностей (литературный обзор). Анналы пласт., реконстр. и эстет. хир. 2013;3:44-52.
- Виссарионов В.А., Якимец В.Г., Карпова Е.И. Оценка эффективности применения полиакриламидного гидрогеля для коррекции мягких тканей нижних конечностей. Анналы пласт., реконстр. и эстет. хир. 2000;3:61-66.
- Лопатин В.В. Полиакриламидные материалы для эндопротезирования и их место в ряду полимерных материалов медицинского назначения. Анналы пласт., реконстр. и эстет. хир. 2000;3:57-60.
- Казинникова О.Г. Опыт коррекции мягких тканей полиакриламидным водосодержащим гелем “Формакрил”. Анналы пласт., реконстр. и эстет. хир. 1999;2:60-62.
- Голубева О.А. Новый композиционный инъекционный материал для коррекции малых дефектов лица “Гемасил”: дис. канд.мед. наук. – Москва, 2003:132.
- Coleman SR. Long-term survival of fat transplants: controlled demonstrations. Aesthetic Plast Surg. 2020;44(4):1268-1272.
- Gurlek A., Agaoglu G., Erol O.O. Calf augmentation. Plast Reconstr Surg. 2007;119(1):427-428. doi:10.1097/01. prs.0000245332.82108.44
- Миланов Н.О., Донченко Е.В., Фисенко Е.П. Контурная пластика полиакриламидными гелями. Мифы и реальность. Анналы пластической, реконструктивной и эстртической хирургии. 2000;4:63-69.
- Cheng N.X., Wang Y.L., Wang J.H., Zhang X.M., Zhong H. Complications of breast augmentation with injected hydrophilic polyacrylamide gel. Aesthetic Plast Surg. 2002;26(5):375-382.
- Christensen L.H., Breiting V.B., Aasted A., Jørgensen A., Kebuladze I. Long-term effects of polyacrylamide hydrogel on human breast tissue. Plast Reconstr Surg. 2003;111(6):1883-1890.
- Cheng N.X., Xu S.L., Deng H. et al. Migration of implants: a problem with injectable polyacrylamide gel in aesthetic plastic surgery. Aesthetic Plast Surg. 2006;30(2):215-225.
- Murillo W.L. Buttock augmentation: case studies of fat injection monitored by magnetic resonance imaging. Plast Reconstr Surg. 2004;114(6):1606-1616.
- Миланов Н.О., Сидоренков Д.А., Донченко Е.В. Эндопротезирование при неудовлетворительных результатах контурной пластики полиакриламидным гелем. Анналы пласт., реконстр. и эстет. хир. 2002;4:8485.
- Dini M., Innocenti A., Lorenzetti P. Aesthetic calf augmentation with silicone implants. Aesthetic Plast Surg. 2002;26(6):490-492.
- Лопатин В.В., Берестнев В.А., Аникей А.Г., Шехтер А.Б., Берестнев А.В. Новое поколение ПААГ для имплантации. Биодеструкция и другие проблемы применения ПААГ. Анналы пласт., реконстр. и эстет. хир. 2004;2:38-47.
- Mиланов Н.О., Адамян Р.Т., Старцева О.И., Айрапетян Р.Г. Закрытие обширных дефектов различной локализации после удаления гелеподобных веществ с использованием метода микрохирургической аутотрансплантации тканей. Анналы пласт., реконстр. и эстет. хир. 2004;4:111.
- Неробеев А.И. Комментарий к ст. Виссарионова В.А. и др. «Оценка эффективности применения полиакриламидного гидрогеля для коррекции мягких тканей нижних конечностей». Анналы пластической реконструктивной и эстетической хирургии. 2000;3:67-71.
- Старцева О.И., Адамян А.А., Копыльцов А.А., Николаева-Федорова А.В. Поликриламидные гели, их безопасность и эффективность. Анналы пласт., реконстр. и эстет. хир. 2003;3:72-87.